
La mayoría de los casos no son potencialmente mortales, por lo que contenerlo es un desafío histórico.
Publicado en The Atlantic en febrero 24 de 2020
Autor: James Hamblin
H5N1 o gripe aviar: una variante no conocida en humanos
En mayo de 1997, un niño de 3 años desarrolló lo que al principio parecía un resfriado común. Cuando sus síntomas —dolor de garganta, fiebre y tos— persistieron durante seis días, fue llevado al Hospital Queen Elizabeth en Hong Kong. Allí su tos empeoró y respiraba con mucha dificultad. A pesar de los cuidados intensivos, el niño murió.
Desconcertados por su rápido deterioro, los médicos enviaron una muestra del esputo (flemas) del niño al Departamento de Salud de China. Pero el protocolo de prueba estándar no pudo identificar por completo el virus que había causado la enfermedad. El virólogo en jefe decidió enviar parte de la muestra a colegas de otros países.
En los Centros para el Control y la Prevención de Enfermedades (CDC, por sus siglas en inglés) de EE. UU., en Atlanta, el esputo del niño permaneció durante un mes en espera de su turno en un lento proceso de análisis de comparación de anticuerpos. Los resultados confirmaron que era una variante de la gripe, el virus que ha matado a más personas que ningún otro en la historia. Pero este tipo nunca antes se había visto en humanos: se trataba de H5N1 o gripe aviar, descubierta dos décadas atrás, pero sólo se sabía que infectaba a las aves.
Era agosto para entonces. Los científicos enviaron señales de socorro en todo el mundo. El gobierno chino mató rápidamente a 1.5 millones de pollos (a pesar de las protestas de los avicultores). Otros casos fueron monitoreados de cerca y aislados. A finales de año había 18 casos conocidos en humanos; seis personas murieron.

Esto fue visto como una respuesta global exitosa y el virus no se volvió a ver en años. En parte, la contención fue posible porque la enfermedad era evidente: quienes la contrajeron se pusieron muy enfermos. El H5N1 tiene una tasa de mortalidad de alrededor de 60%; si lo contraes, es probable que mueras. Sin embargo, desde 2003, el virus ha matado sólo a 455 personas. En contraste, los virus de la gripe mucho más leves matan, en promedio, a menos del 0.1% de las personas que infectan, pero son responsables de cientos de miles de muertes cada año.
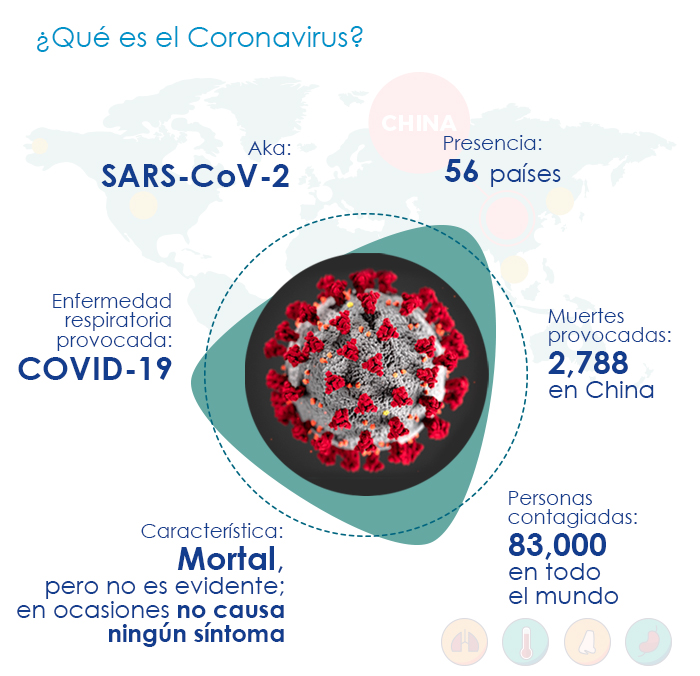
La gravedad de la enfermedad causada por el H5N1 también significa que las personas infectadas pueden ser identificadas y aisladas, o mueren rápidamente. No van por ahí sintiéndose mal sembrando el virus. El nuevo coronavirus (conocido técnicamente como SARS-CoV-2) que se ha extendido por todo el mundo causa una enfermedad respiratoria que puede ser grave. La enfermedad (conocida como Covid-19, Coronavirus Disease 2019) parece tener una tasa de mortalidad de menos del 2%, exponencialmente más baja que la mayoría de los brotes que son noticia mundial. El virus ha despertado la alarma precisamente por eso.
Los coronavirus se parecen a los virus de la gripe en que ambos contienen cadenas individuales de ARN. Cuatro coronavirus comúnmente infectan a los humanos causando resfriados. Se cree que estos han evolucionado en los humanos para maximizar su propia propagación, lo que significa enfermar pero no matar a las personas. Por el contrario, los dos nuevos brotes de coronavirus novedosos (SARS: síndrome respiratorio agudo severo; y MERS: síndrome respiratorio del Medio Oriente, llamado así por el lugar donde se produjo el primer brote) fueron detectados en animales, al igual que el H5N1. Estas enfermedades fueron fatales para los humanos. Los casos leves o asintomáticos fueron muy pocos. Si hubiera habido más, la enfermedad se habría extendido ampliamente. El SARS y el MERS mataron a menos de 1,000 personas.
Se informa que Covid-19 ya mató a más del doble de ese número. Con su potente combinación de características, este virus es diferente a la mayoría de los que captan la atención popular: es mortal, pero no demasiado mortal. Enferma a las personas, pero no de manera predecible e identificable. La semana pasada, 14 estadounidenses dieron positivo en un crucero en Japón a pesar de sentirse bien; el nuevo virus puede ser más peligroso porque, al parecer, a veces no causa ningún síntoma.
El mundo ha respondido con una velocidad y movilización de recursos sin precedentes. El nuevo virus se identificó extremadamente rápido. Su genoma fue secuenciado por científicos chinos y compartido en todo el mundo en cuestión de semanas. La comunidad científica global ha compartido datos genómicos y clínicos a tasas nunca antes vistas. El trabajo para la vacuna está en marcha. El gobierno chino promulgó medidas dramáticas de contención y la Organización Mundial de la Salud declaró una emergencia internacional. Todo esto sucedió en una fracción del tiempo que llevó incluso identificar el H5N1 en 1997; sin embargo, el brote continúa propagándose.
El profesor de epidemiología de Harvard Marc Lipsitch es exigente en su manera de hablar, incluso para un epidemiólogo. Dos veces en nuestra conversación comenzó a decir algo, luego se detuvo y dijo: «En realidad, déjame comenzar de nuevo». Por lo tanto, es sorprendente cuando uno de los puntos que quería decir era este: «Creo que el resultado probable es que, en última instancia, no se podrá contener».
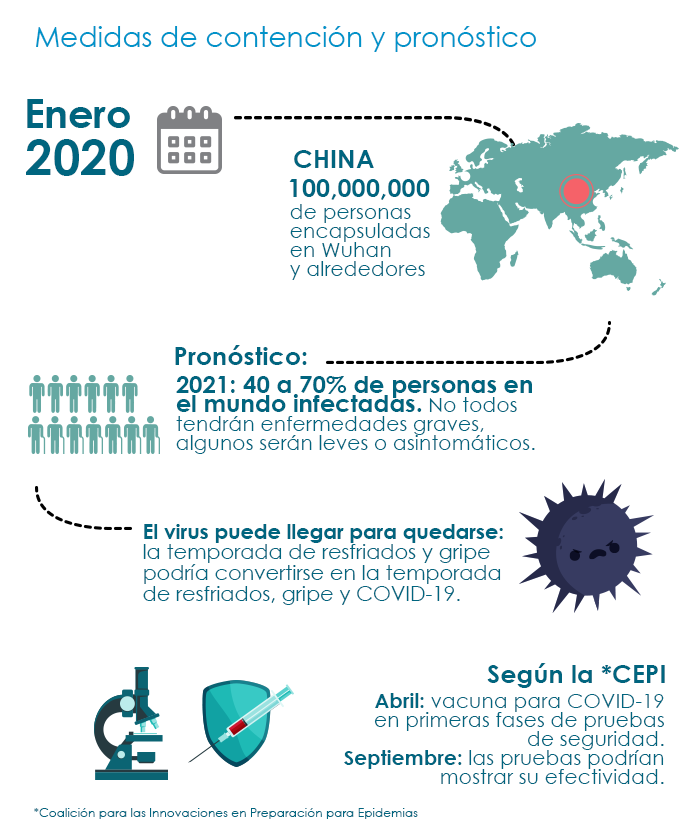
La contención es el primer paso para responder a cualquier brote. En el caso de Covid-19, la posibilidad (aunque inverosímil) de prevenir una pandemia se desarrolló en cuestión de días. A partir de enero, China comenzó a acordonar áreas progresivamente más grandes, irradiando hacia afuera desde la ciudad de Wuhan y finalmente encapsulando a unos 100 millones de personas. A las personas se les prohibió salir de casa y eran seguidos por drones si las atrapaban afuera. No obstante, el virus ahora se ha encontrado en 24 países.
A pesar de la aparente ineficacia de tales medidas, al menos en relación con su excesivo costo social y económico, la represión sigue en aumento. Bajo presión política para detener el virus, el jueves pasado el gobierno chino anunció que los funcionarios de la provincia de Hubei irían de puerta en puerta, examinarían a las personas para detectar fiebres, buscarían signos de enfermedad y luego enviarían todos los casos potenciales a los campos de cuarentena. Pero incluso con la contención ideal, la propagación del virus ha sido inevitable. Examinar a las personas que ya están enfermas es una estrategia imperfecta, puesto que las personas pueden transmitir el virus sin siquiera sentirse lo suficientemente mal como para quedarse en casa y no trabajar.
Lipsitch predice que dentro del próximo año, entre 40 y 70% de las personas en todo el mundo se infectarán con el virus que causa Covid-19. Pero aclara enfáticamente, esto no significa que todos tendrán enfermedades graves. «Es probable que muchos tengan una enfermedad leve o que sean asintomáticos», dijo. Al igual que con la gripe, que a menudo pone en peligro la vida de las personas con afecciones crónicas y a las de mayor edad, la mayoría de los casos pasan sin atención médica. (En general, alrededor de 14% de las personas con influenza no tienen síntomas).
Lipsitch no está solo en su creencia de que este virus se propagará ampliamente. El consenso emergente entre los epidemiólogos es que el resultado de este brote sea una nueva enfermedad estacional: un quinto endémicocoronavirus. Con los otros cuatro no se sabe que las personas desarrollen inmunidad duradera. Si éste sigue su ejemplo, y si la enfermedad se mantiene tan grave como hasta ahora, la temporada de resfriados y gripe podría convertirse en la temporada de resfriados, gripe y Covid-19.
En este punto, ni siquiera se sabe cuántas personas están infectadas. Hasta el domingo 23 de febrero de 2020 había 35 casos confirmados en los EE. UU., según la Organización Mundial de la Salud. Pero la estimación muy aproximada de Lipsitch cuando hablamos hace una semana —contando con múltiples supuestos apilados uno encima del otro— fue que entre 100 y 200 personas en Estados Unidos estaban infectadas. Eso es todo lo que se necesitaría para sembrar la enfermedad ampliamente. La tasa de propagación dependerá de qué tan contagiosa sea la enfermedad en los casos más leves. El viernes, científicos chinos informaron en la revista médica JAMA un aparente caso de propagación asintomática del virus de un paciente con una tomografía computarizada de tórax normal. Los investigadores concluyeron, con estúpido eufemismo, que si este hallazgo no resulta una anormalidad «la prevención de la infección por Covid-19 sería un desafío».
Incluso si las estimaciones de Lipsitch estuvieran fuera de orden, probablemente no cambiarían el pronóstico general. «Doscientos casos de una enfermedad similar a la gripe durante la temporada de gripe, cuando no se está haciendo la prueba, es muy difícil de detectar», dijo Lipsitch. “Pero sería realmente bueno saber, más temprano que tarde, si eso es correcto o si hemos calculado mal algo. La única forma de hacerlo es mediante pruebas «.
Originalmente, se aconsejaba a los médicos de EE. UU. que no realizaran pruebas a las personas a menos que hubieran estado en China o hubieran tenido contacto con alguien diagnosticado con la enfermedad. En las últimas dos semanas, los CDC dijeron que comenzarían a evaluar a las personas en cinco ciudades de los EE. UU. en un esfuerzo por dar una idea de cuántos casos existen realmente. Pero las pruebas aún no están ampliamente disponibles. Hasta el viernes, la Asociación de Laboratorios de Salud Pública dijo que sólo California, Nebraska e Illinois tenían la capacidad de evaluar a las personas para detectar el virus.
Con tan pocos datos, el pronóstico es difícil. Pero la preocupación de que este virus esté más allá de la contención —es decir que estará con nosotros indefinidamente— se aprecia claramente en la carrera mundial por encontrar una vacuna, una de las estrategias más claras para salvar vidas en los años venideros.
Velocidad histórica para encontrar una vacuna
Durante el mes pasado, los precios de las acciones de una pequeña compañía farmacéutica llamada Inovio se han más que duplicado. A mediados de enero, según los informes, descubrieron una vacuna para el nuevo coronavirus. Este dato se ha repetido en muchos informes de noticias, a pesar de que es técnicamente inexacto. Al igual que otras drogas, las vacunas requieren un largo proceso de prueba para ver si realmente protegen a las personas de la enfermedad y lo hacen de manera segura. Lo que esta compañía y otras han hecho es copiar un poco del ARN del virus que algún día podría funcionar como vacuna. Es un primer paso prometedor, pero llamarlo un descubrimiento es como anunciar una nueva cirugía después de afilar el bisturí.
Aunque la secuenciación genética ahora es extremadamente rápida, la fabricación de vacunas es tanto arte como ciencia. Implica encontrar una secuencia viral que cause de manera confiable una memoria protectora del sistema inmunitario, pero que no desencadene una respuesta inflamatoria aguda que en sí misma cause síntomas. (Si bien la vacuna contra la influenza no puede causar la gripe, los CDC advierten que puede causar síntomas similares a la gripe). Para llegar a este punto óptimo es necesario realizar pruebas, primero en modelos de laboratorio y animales, y finalmente en personas. No se envían simplemente mil millones de fragmentos de genes virales a todo el mundo para ser inyectados a todas las personas en el momento del descubrimiento.
Inovio está lejos de ser la única pequeña empresa de biotecnología que se aventura a crear una secuencia que logre ese equilibrio, también están Moderna, CureVac y Novavax. Los investigadores académicos también están en el caso, por ejemplo en el Imperial College de Londres y otras universidades, al igual que los científicos federales en varios países, incluidos los Institutos Nacionales de Salud de EE. UU. Por su parte, Anthony Fauci, jefe del Instituto Nacional de Alergias y Enfermedades Infecciosas de los Institutos Nacionales de Salud (NIH, por sus siglas en inglés), escribió en JAMA en enero que la agencia estaba trabajando a una velocidad histórica para encontrar una vacuna. Durante el brote de SARS en 2003, los investigadores pasaron de obtener la secuencia genómica del virus a un ensayo clínico de fase 1 de una vacuna en 20 meses. Fauci escribió que su equipo ha comprimido esa línea de tiempo a poco más de tres meses para otros virus y, para el nuevo coronavirus, esperan moverse aún más rápido.
También han surgido nuevos modelos en los últimos años que prometen acelerar el desarrollo de vacunas. Uno es la Coalición para las Innovaciones en Preparación para Epidemias (CEPI), que se lanzó en Noruega en 2017 para financiar y coordinar el desarrollo de nuevas vacunas. Entre sus fundadores están los gobiernos de Noruega e India, el Wellcome Trust y la Fundación Bill y Melinda Gates. El dinero del grupo ahora fluye a Inovio y otras pequeñas empresas de biotecnología, alentándolos a entrar en el negocio arriesgado del desarrollo de vacunas. El CEO del grupo, Richard Hatchett, comparte la visión básica de la línea de tiempo de Fauci: una vacuna Covid-19 lista para las primeras fases de las pruebas de seguridad en abril. Si todo va bien, a fines del verano las pruebas podrían mostrar si la vacuna realmente previene la enfermedad.
En general, si todas las piezas encajan, Hatchett supone que pasarían entre 12 y 18 meses antes de que un producto inicial pudiera considerarse seguro y efectivo. Esa línea de tiempo representa «una gran aceleración en comparación con la historia del desarrollo de la vacuna», dijo. Pero también es ambicioso sin precedentes. «Incluso para proponer tal línea de tiempo en este punto debe considerarse como una gran aspiración», agregó.
Incluso si esa proyección idílica de un año de duración se realizara, el nuevo producto aún requeriría fabricación y distribución. «Una consideración importante es si el enfoque subyacente se puede ampliar para producir millones o incluso miles de millones de dosis en los próximos años», dijo Hatchett. Especialmente en una emergencia en curso, si se cerraran las fronteras y se rompieran las cadenas de suministro, la distribución y la producción podrían resultar difíciles simplemente por cuestiones de logística.
El optimismo inicial de Fauci también pareció disminuir. La semana pasada dijo que el proceso de desarrollo de la vacuna estaba resultando «muy difícil y muy frustrante». A pesar de todos los avances en la ciencia básica, el proceso no puede llegar a una vacuna real sin pruebas clínicas exhaustivas, lo que requiere la fabricación de muchas vacunas y un seguimiento meticuloso de los resultados en las personas. El proceso en última instancia podría costar cientos de millones de dólares, dinero que los NIH, las nuevas empresas y las universidades no tienen. Tampoco tienen las instalaciones de producción y la tecnología para fabricar en masa y distribuir una vacuna.
La producción de vacunas ha dependido durante mucho tiempo de la inversión de uno de los gigantes farmacéuticos mundiales. En el Instituto Aspen la semana pasada, Fauci lamentó que ninguno se hubiera comprometido a fabricar la vacuna. «Las empresas que tienen la habilidad de poder hacerlo no se van a sentar y tener una instalación cálida, lista para cuando la necesites», dijo. Incluso si lo hicieran, adquirir un nuevo producto como este podría significar pérdidas masivas, especialmente si la demanda se desvanece o si las personas, por razones complejas, optan por no usar el producto.
La fabricación de vacunas es tan difícil, costosa y de alto riesgo que en la década de 1980 cuando las compañías farmacéuticas comenzaron a incurrir en costos legales por los supuestos daños causados por las vacunas, muchas optaron por simplemente dejar de fabricarlas. Para incentivar a la industria farmacéutica a seguir produciendo estos productos vitales, el gobierno de EE. UU. ofreció indemnizar a cualquier persona que afirmara haber sido perjudicada por una vacuna. El acuerdo continúa hasta nuestros días. Aún así, las compañías farmacéuticas generalmente han encontrado más rentable invertir en medicamentos de uso diario para afecciones crónicas. Y los coronavirus podrían presentar un desafío particular en el sentido de que, en esencia, ellos, como los virus de la influenza, contienen cadenas individuales de ARN. Es probable que esta clase viral mute y las vacunas pueden necesitar un desarrollo constante, como ocurre con la gripe.
«Si ponemos todas nuestras esperanzas en una vacuna estamos en problemas», dijo Jason Schwartz, profesor asistente de la Escuela de Salud Pública de Yale que estudia la política de vacunas. En el mejor de los casos, como lo ve Schwartz, lo que puede suceder es que el desarrollo de la vacuna ocurra demasiado tarde para marcar la diferencia en el brote actual. El verdadero problema es que la preparación para este brote debió suceder durante la última década, desde el SARS. «Si no hubiéramos dejado de lado el programa de investigación de la vacuna contra el SARS, habríamos tenido mucho más de este trabajo fundamental para aplicar a este nuevo virus estrechamente relacionado», dijo. Pero, al igual que con el ébola, la financiación del gobierno y el desarrollo de la industria farmacéutica se evaporaron una vez que desapareció la sensación de emergencia. «Algunas investigaciones muy tempranas terminaron en un estante porque el brote terminó antes de que se necesitara desarrollar agresivamente una vacuna.
El sábado, Politico informó que la Casa Blanca se prepara para solicitar al Congreso $1 mil millones en fondos de emergencia para una respuesta al coronavirus. Esta solicitud, si se materializa, llegaría el mismo mes en el que el presidente Donald Trump lance una nueva propuesta de presupuesto que reducirá los elementos clave de la preparación para una pandemia: financiamiento para los CDC, los NIH y la ayuda exterior.
Estas inversiones gubernamentales a largo plazo son importantes porque la creación de vacunas, medicamentos antivirales y otras herramientas vitales requiere décadas de inversión seria, incluso cuando la demanda es baja. Las economías basadas en el mercado a menudo luchan por desarrollar un producto para el cual no hay demanda inmediata y distribuir productos a los lugares donde se necesitan. CEPI ha sido promocionado como un modelo prometedor para incentivar el desarrollo de vacunas antes de que comience una emergencia, pero el grupo también tiene escépticos. El año pasado, Médicos sin Fronteras escribió una mordaz carta abierta, diciendo que el modelo no aseguraba una distribución equitativa o asequible. Posteriormente, CEPI actualizó sus políticas para ofrecer acceso equitativo a la vanguardia y, Manuel Martin, un asesor en innovación médica y acceso de Médicos sin Fronteras, dijo la semana pasada que ahora es cautelosamente optimista. «El CEPI es absolutamente prometedor y realmente esperamos que tenga éxito en la producción de una nueva vacuna», dijo. Pero él y sus colegas «esperan ver cómo se desarrollan los compromisos de CEPI en la práctica».
Estas consideraciones importan no sólo como benevolencia humanitaria, sino también como política efectiva. Llevar las vacunas y otros recursos a los lugares donde serán más útiles es esencial para evitar que la enfermedad se propague ampliamente. Durante el brote de gripe H1N1 en 2009, por ejemplo, México fue golpeado fuertemente. En Australia, que no fue el caso, el gobierno impidió las exportaciones de su industria farmacéutica hasta que cumplió con la orden de vacunas del gobierno australiano. Mientras más ingrese el mundo al modo de bloqueo y autoconservación, más difícil será evaluar sobriamente el riesgo y distribuir efectivamente las herramientas, desde vacunas y máscaras de respiración hasta alimentos y jabón de manos.
Italia, Irán y Corea del Sur son los países que informan un número cada vez mayor de infecciones por Covid-19. Muchos países han respondido con intentos de contención, a pesar de la dudosa eficacia y los daños inherentes de la represión sin precedentes de China. Ciertas medidas de contención serán apropiadas, pero prohibir ampliamente los viajes, cerrar ciudades y atesorar recursos no son soluciones realistas para un brote que durará años. Todas estas medidas conllevan riesgos propios. En última instancia, algunas respuestas a una pandemia requerirán abrir fronteras, no cerrarlas. En algún punto, se debe abandonar la expectativa de que algún lugar escape a los efectos del Covid-19: la enfermedad debe verse como un problema de todos.
JAMES HAMBLIN, MD, es escritor de personal en The Atlantic. También es profesor en la Escuela de Salud Pública de Yale y autor del próximo libro Clean.





